11月8日,运城市医师协会眼科医师分...
2025-11-09
11月8日,为进一步完善我市眼科医...
2025-11-09
10月30日至11月1日,山西省医师...
2025-11-03
近日,由山西省卫生健康委员会主办的2...
2025-09-30
为进一步规范临床护理操作,强化护理人...
2025-09-19






6月30日,全市创建新时代党建引领基...
2025-07-01
6月23日至29日是全国节能宣传周活...
2025-06-18
近日,由国家眼科专业医疗质量控制中心...
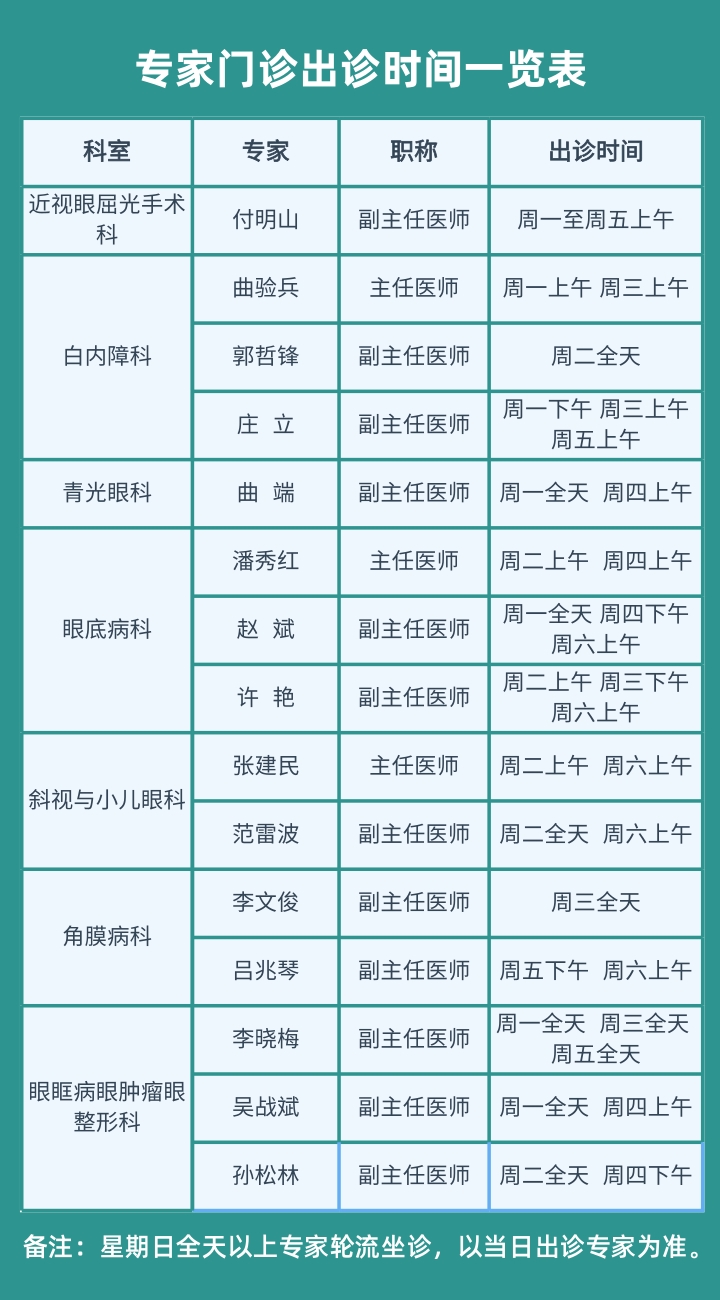
2025-06-16专家门诊出诊时间一览表